【指南与规范】季节性流感IDSA指南解读(二)
【流感的诊断】——哪些患者应该接受流感病毒的检测?必须强调分季节,分人群处理,但是也要强调很多时候流感病毒检测是有助于临床诊断的。
建议门诊患者(包括急诊观察室患者)
1、在流感流行季节:
高危人群,包括免疫功能低下患者,出现流感样症状,肺炎,或非特异性呼吸道感染症状(例如无发热,仅有咳嗽症状)(A-III)。
无论是否发热,出现急性呼吸道感染症状或基础合并症(例如支气管哮喘、慢性阻塞性肺疾病、心衰)病情突然加重或出现流感并发症(例如肺炎)的患者(A-III)。
对于非流感高危人群出现流感样症状、肺炎或非特异性呼吸道感染症状(例如无发热,仅有咳嗽症状),如若流感病毒检测结果可能影响患者的治疗方案制定时,比如决定是否使用抗病毒药物或抗生素,比如是否进行下一步的实验室检查以及决定患者在急诊科留观的时间,或者流感病毒检测结果可能会影响家庭中高危接触者的抗病毒治疗或药物预防决策,可考虑进行流感病毒检测(C-III)。(编者按:总之对于非高危人群是否进行检测,要评估是否会影响下一步医疗决策,可参照流程图理解)
2、在非流感流行季节:
医生可考虑,当免疫功能低下以及流感高危患者出现急性呼吸道感染症状,伴或不伴有发热时,进行流感检测(B-III)。建议住院患者
3、在流感流行季节:
所有需要住院治疗的急性呼吸道疾病(包括肺炎,伴或不伴有发热)患者在入院时需接受流感病毒检测(A-II)。
患者原有基础合并症(例如支气管哮喘、慢性阻塞性肺疾病、冠心病或心衰)急性加重需要入院治疗时需接受流感病毒检测,因为流感感染可能与基础疾病的恶化相关(A-III)。
免疫功能低下患者或流感高危人群出现急性呼吸道感染症状,无论是否发热,需在入院时接受流感病毒检测,因为此类患者的流感样症状通常不如免疫功能正常人群的症状典型(A-III)。
住院患者如出现诊断不清的急性呼吸道感染症状,无论是否发热,或突发呼吸窘迫的时候需接受流感病毒检测(A-III)。
4、在非流感流行季节:
所有需要住院治疗的急性呼吸道疾病(包括肺炎,无论是否发热)患者,如若具有流行病学史,如密切接触流感确诊患者,如近期曾在流感暴发国家的旅游者等,需要进行流感病毒检测(A-II)。
对急性发热的呼吸道疾病患者,尤其是儿童、免疫功能低下成人或其他流感高危人群,或当流感病毒检测结果可能影响高危家庭接触者的抗病毒治疗或药物预防决策,临床医生可考虑流感检测(见推荐 41-43)(B-III)。
关于病人进行流感检测时机建议的证据总结
在这里需要看到流感病毒检测确实可以给临床带来诊断的帮助,同时也要理解检测与临床救治决策之间的关系:
流感暴发期,临床诊断具有一定的敏感性和特异性,当检测结果可能影响到临床救治或感染预防和控制决策时,临床医生应该进行流感病毒检测。但是应当认识到,在流感暴发期,临床医生通过发热和咳嗽作为识别流感的重要症状是合理的。然而,流感可能在临床上与其他病原(包括细菌和其他病毒感染,如呼吸道合胞病毒,副流感病毒,人偏肺病毒和腺病毒)引起的感染无法区分。各种用于识别流感病毒感染的疾病定义和评分系统均表现出较低的特异性和预测价值。某种算法可能有助于优化流感检测手段的选择(图1)。如果不能对疑似流感的高危门诊患者进行流感病毒检测,或者,流感病毒检测结果不会改变临床救治,那么可以根据流感临床诊断进行经验性抗病毒治疗。
在流感流行季节,所有因急性呼吸道疾病住院治疗的患者推荐接受流感病毒检测,其中包括肺炎,呼吸衰竭或慢性病急性加重(如哮喘,冠状动脉疾病,COPD)和免疫功能低下患者伴随非特异性呼吸道症状或不明原因发热。流感病毒检测结果可以用于指导管理住院患者以及实施防护措施。流感病毒的实验室确诊可以减少不必要的抗生素使用(特别是如果降钙素原水平低,表明细菌感染可能性小)从而改善抗生素滥用。此外,如果应用高度敏感的流感检测手段(例如,分子测定)流感病毒检测结果为阴性(特别是当确诊另一种病原微生物时),流感病毒检测有助于减少住院患者不必要的抗病毒治疗。一项在英国2所教学医院的内科病房开展的的RCT研究中,未发现流感病毒RT-PCR检测结果能够影响成人住院患者抗生素处方或临床结局的证据,然而,在研究中,经RT-PCR确诊的流感患者接受抗病毒治疗的比例很小。
作者认为这与患者发病至入院的时间较长(> 48小时)或临床医生对RT-PCR这项检测手段不熟悉有关。相比之下,多项观察性研究显示了流感病毒检测的益处。在一项对门诊医疗数据的回顾性研究中发现,流感病毒检测能够避免不必要的辅助及实验室检查项目(即胸片,血培养,尿液分析,血常规),并提高抗病毒药物使用的频率。另一项研究报告称,相比于单独依赖流感感染危险因素评估,快速流感检测能够使患者更早的接受抗病毒治疗。在一项回顾性研究中,快速流感检测能够明显减少住院成人患者抗生素的使用。2015年流感流行季节,在比利时两家医院开展的一项研究报告称,在急诊科使用流感快速PCR检测有助于减少10.7%的患者住院治疗,减少46.4%的抗生素处方,以及避免42.9%不必要的辅助和实验室检查,并有助于奥司他韦的合理用药和患者隔离。在英国的一项前瞻性试验中,对患有急性呼吸道疾病住院的患者进行快速PCR检测,增加了实验室确诊流感患者合理使用抗病毒药物的比例(由65%增加至91%),缩短了住院时间(1天)。快速流感RT-PCR检测阴性结果减少了急性呼吸道感染成年住院患者不必要的抗病毒药物使用。
在儿科急诊应用流感快速抗原检测进行的随机对照试验表明,在患有发热性急性呼吸道疾病的幼儿中,快速检测使得其他实验室检查项目使用的次数减少,抗生素处方减少,并且在缩短了在急诊科留观的时间。对因急性呼吸道疾病住院治疗的儿童进行呼吸道病毒检测,可以缩短诊断的时间、抗生素使用的时间以及住院时间。一项决策分析模型研究,比较了4种不同的儿童流感病毒检测策略(快速多重PCR;传统RT-PCR;直接荧光抗体染色和快速抗原测试)诊治成本和结局。尽管成本增加,但快速多重PCR对于检测流感病毒最为有效,这种检测手段能够明显减少抗生素的使用和其他不必要的实验室检测花费。其他研究也显示,流感病毒检测阳性结果能够减少门诊和急诊科抗生素的滥用以及就诊时间。此外尤其应该重视免疫功能低下患者,由于此类患者流感病毒感染的表现常常不如免疫功能正常的患者典型,因此必要的实验室检查更为重要。
在检测流感病毒时应该采集哪些标本呢?——合适的标本,恰当的检查方法,患者的接受度
建议
5、推荐医生采集门诊患者的上呼吸道标本进行流感病毒的检测,应于发病后尽快采集,最佳检测时间点是发病后4天内(A-II)。
优先选择鼻咽拭子标本以提高流感病毒检出率(A-II)。
如果患者鼻咽拭子无法采集,为增加流感病毒检出率,可以同时采集鼻拭子和咽拭子标本,并将其组合在一起进行流感病毒检测,联合检测优于任一部位单一标本(尤其优于单独送检咽拭子)(A-II)。
中鼻甲鼻拭子标本流感病毒的检出率优于咽拭子(A-II)。
植绒拭子采集标本优于非植绒拭子(A-II)。
6、对轻症流感住院患者,应尽快采集鼻咽部(门诊患者的最佳选择)、中鼻甲鼻拭子或联合鼻-咽部标本进行流感病毒检测(A-II)。
7、对重症呼吸衰竭接受机械通气的住院患者,即使上呼吸道标本流感监测阴性的患者,应尽快采集气管吸出物或支气管肺泡灌洗液标本进行流感病毒检测(A-II)。
8、临床医生不应使用非呼吸道采集标本进行流感病毒的检测,如血液,血浆,血清,脑脊液,尿液和粪便(A-III)。
9、临床医生不应将季节性流感病毒的血清学诊断(单份或双份血清标本)作为指导临床诊疗的指标 (A-III)。
关于流感检查标本建议的证据总结
在大多数患者中,轻症流感患者上呼吸道流感病毒载量于感染后1-2天达到峰值,并在一周内下降至不可检测的水平。因此免疫功能正常的门诊患者,特别是婴幼儿和老年人,在发病3-4天后采集上呼吸道标本检测可能会出现阴性结果。需要注意的是,有一些患者,上呼吸道标本中可长时间检测到流感病毒,特别是使用分子检测方法时。因严重下呼吸道疾病需要住院治疗的婴幼儿和成人患者流感病毒排毒时间常常≥1周。免疫功能低下患者病毒排毒时间可能会更加延长,甚至持续数周至数月。
需要采集何种适合的呼吸道标本取决于使用哪种流感病毒检测手段以及患者的可接受性。对不同亚型流感感染患者的临床标本进行前瞻性分析发现,鼻咽部吸出物的病毒载量最高且敏感性最佳,其后依次为鼻拭子或鼻咽拭子,最后是咽拭子标本。鼻咽部吸出物标本可用于多种类型的流感病毒检测,但获取的方法十分繁琐且患者耐受性差。与鼻咽拭子相比,中鼻甲鼻拭子样本检测呼吸道病毒的敏感性相似。对于分子检测,鼻咽或中鼻甲鼻拭子标本是优选的上呼吸道标本。然而,中鼻甲鼻拭子可能未被批准用于所有的流感病毒检测。口咽部标本(例如咽拭子)检测季节性流感病毒的载量通常较低,但仍可能产生阳性结果,尤其是在使用分子检测时。通过RT-PCR检测痰标本可以增加流感病毒RNA的检出率,优于鼻拭子和咽拭子的组合。
在采集标本之前,临床医生应明确特定流感病毒检测方法所规定的呼吸道标本类型,以及临床实验室接收哪些标本。一些检测手段(例如,流感快速检测)需要使用仪器配套提供的特殊检测拭子。使用植绒的鼻拭子(向外突出的纤维)较非植绒拭子可以增加流感病毒的检出率,并且具有与鼻咽部吸出物相似的病毒载量。组合样本(鼻拭子和咽拭子组合在一起)的检测可提高单独部位拭子的敏感性。来自3个部位(鼻腔和咽拭子加上鼻咽部吸出物)的联合标本对于检测新型H1N1流感病毒的敏感性高于任何单个部位的标本。应用分子检测技术时,组合的鼻-咽拭子检测儿童流感病毒的敏感性与鼻咽部吸出物相似,并且更容易耐受。在一些研究中,应用分子检测技术检测咽拭子-鼻腔标本组合标本能够轻度提高儿科患者流感病毒的检出率,但这一结论并不具有普遍性。应用非分子检测技术检测流感病毒时,应考虑使用组合标本或鼻咽部吸出物。在住院患者中,推荐使用植绒中鼻甲鼻拭子,鼻-咽拭子组合标本或鼻咽部吸出物。(编者按:在我国综合医院发热门诊具备流感快速检测手段,主要采用单独检测鼻咽拭子或口咽拭子,鼻咽拭子敏感性更高。但部分试剂盒配备专用的检测拭子,不能够混用。)
对重症呼吸衰竭接受机械通气的住院患者,应获取下呼吸道标本(气管内吸出物或支气管肺泡灌洗液)进行流感病毒的检测。下呼吸道标本对重症患者的流感病毒检测具有更高的敏感性,因为上呼吸道病毒的载量较低,而下呼吸道的流感病毒的复制和排毒时间可能更长。
季节性流感病毒通常只感染呼吸道而不引起病毒血症。流感病毒RNA很少在血液中检测到,尽管已经有报道显示在严重免疫功能抑制的人群和重症流感患者血标本中可以检测到流感病毒,但这是否代表病毒血症尚不清楚。100例死亡病例的大型尸检中没有发现肺外新型H1N1流感病毒感染的证据。因此,除了科研目的或特殊群体之外,常规采集全血,血浆或血清样本用于季节性流感病毒检测均无诊断效用。流感相关神经系统并发症(包括脑病,脑炎,急性播散性脑脊髓炎,脑血管意外,格林-巴利综合征等)的发病机制复杂,可能与流感病毒感染呼吸道后引起细胞因子分泌失调,诱发神经系统炎症有关。因此,不推荐针对出现疑似季节性流感相关中枢神经系统并发症患者进行常规CSF流感病毒检测。如果怀疑部分患者中枢神经系统症状为流感引起的并发症,临床医生也应优先检测呼吸道标本中的流感病毒。
重症流感患者可能发生肾功能衰竭,但不代表肾脏感染,尿液中季节性流感病毒的检出率非常低,因此,不推荐采集尿液进行流感病毒检测。在粪便中很少检测到流感病毒RNA,这种检测的临床意义尚不明确,因此,不推荐采集粪便进行流感病毒检测。对于季节性流感病毒感染的血清学诊断,必须采集急性和恢复期双份血清标本,因此血清学检测结果不能用于指导临床救治。单份血清标本不能用于流感病毒感染的诊断。除科研目的外,不推荐采集单份血清或双份血清样本用于流感检测。
应该使用哪些检测手段来诊断流感呢?要了解不同流感病毒检测手段的差异,以及成熟的分子检测技术
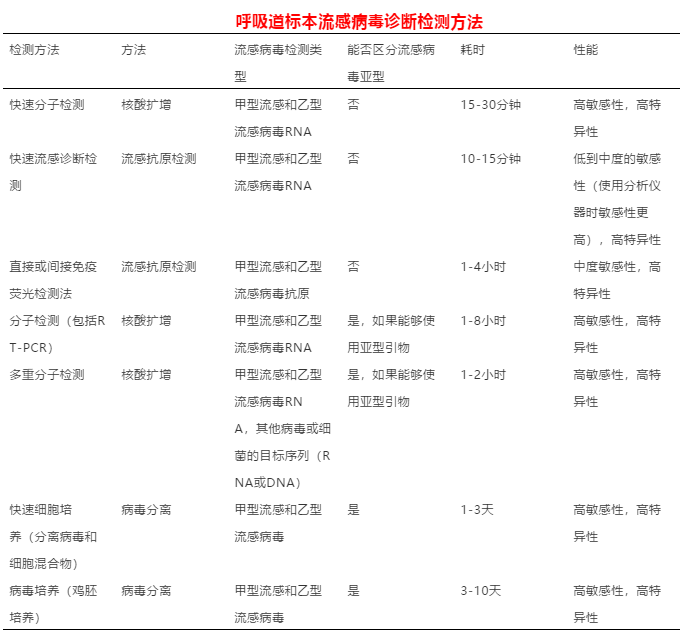
编者按:何为RIDTs检测:RIDTs主要是即时免疫检测,通俗意义上的流感快速抗原检测(免疫测定或免疫荧光测定),这种方法在国内综合医院开展较为普遍,15-30分钟可以得到结果,门诊实用性强,敏感度偏低,特异性很好,因此阴性不能排除流感感染诊断。
快速分子检测:这是核酸扩增方法的一种,更加快速,30分钟左右可以得到结果,如某些医院开展的Xpert-Flu/RSV检测。
多重RT-PCR检测:这是核酸扩增方法,可以对包括流感在内的多种病原体进行检测(包括RNA、DNA病毒、支原体等),1-2小时可以得到结果,如某些医院开展的FilmArray检测
逆转录聚合酶链反应(RT-PCR)检测:这是核酸扩增方法,可以对已知探针的病原体进行检测,可以对流感亚型进行分析。
病毒培养:该方法不适用于临床诊断,耗时较长,但可将分离株作进一步机制研究
血清抗体检测:单份血清抗体检测不可靠,均不适合流感感染诊断
建议
10、对于门诊患者,临床医生应该使用快速分子检测(即核酸扩增试验),这比快速流感诊断检测(RIDTs)更能提高流感病毒检出率(A-II)
11、对于住院患者,临床医生应该使用逆转录聚合酶链反应(RT-PCR)或其他分子检测手段,比其他流感检测方法更能提高流感病毒检出率(A-II)
12、对于住院的免疫功能低下的患者,临床医生应该使用针对一组呼吸道病原体(包括流感病毒)的多重RT-PCR进行流感病毒的检测(A-III)。
13、对于免疫功能正常的患者,如果病毒检测结果可能影响患者的临床治疗(例如,有助于患者隔离措施决策的制定,避免不必要的实验室检查或者减少抗生素的滥用),临床医生可以考虑使用针对一组呼吸道病原体(包括流感病毒)的多重RT-PCR进行检测(B-III)。
14、临床医生不应对住院患者采用免疫荧光法来检测流感病毒抗原,除非没有更灵敏的分子检测手段(A-II),如果免疫荧光检测结果为阴性,应进一步通过RT-PCR或其他分子检测手段加以确认(A-III)。
15、临床医生不应对住院患者采用RIDTs检测流感病毒,除非没有更敏感的分子检测手段(A-II),如果RIDTs结果为阴性,应进一步通过RT-PCR或其他分子检测手段加以确认(A-II)。
16、临床医生不应将病毒培养作为流感感染的初步诊断,因为病毒培养的方法无法及时获得结果从而可能延误临床诊治(A-III),但可以考虑采用病毒培养来确认快速流感诊断试验和免疫荧光的阴性检测结果,例如在公共机构流感暴发期间,可分离流感病毒用于流感分子特征和作用机制的研究(C-II)。
17、临床医生不应使用血清学检测来诊断流感感染,因为单份血清标本的检测结果并不可靠,血清学检测需要间隔2-3周的双份(急性/恢复期)血清标本(A-III)。
关于流感检测手段建议的证据总结
诊断和确诊流感病毒感染存在多种检测手段。理想的诊断检测方法应该及时而准确,具有较高的敏感性和特异性,且检测花费合理。每种流感病毒检测手段都有各自的优点和缺点,选择一种合适的检测方法十分重要。
利用新型核酸扩增技术检测流感病毒RNA的快速流感分子检测最近已获得FDA批准。与RT-PCR检测相比,这些快速分子检测通常具有较高的敏感性(66%-99%)和特异性(55%-99%),检测特性取决于病毒类型。据一些研究报道,对于乙型流感病毒,快速分子检测的敏感性和特异性略低于甲型流感病毒。
RT-PCR检测,无论是实时的还是多重的,都是用于检测流感病毒RNA的高度灵敏和高度特异性的核酸扩增检测手段。RT-PCR检测产生的结果显著短于病毒培养的时间,并且经常用作确证试验。FDA批准了多种检测方法。这些检测方法对于在非流感流行季节检测疑似流感的个体也是有用的。
免疫荧光检测需要具备实验室专业知识和荧光显微镜,并且相比于RIDT,快速分子检测和一些RT-PCR检测需要更长时间才能产生结果,但通常具有比RIDT更高的灵敏度和特异性。然而,一些免疫荧光测定可能是呼吸道病毒检测试剂盒的一部分,因此可用于鉴定其他呼吸道病毒。
RIDTs主要是即时免疫检测; 其中一种检测方法为免疫荧光测定。 RIDTs在社区和医院门诊中具有实用性,因为其操作简便,结果反馈迅速。一些RIDTs利用分析仪设备来标准化结果,这提高了检测流感病毒抗原的敏感性。然而,与RT-PCR或病毒培养相比,RIDTs的敏感性范围从非常低到中等不等(即约10%-70%),假阴性结果较为常见,但特异性高(即约90%-99%)。因此,不推荐对疑似流感的住院患者进行RIDTs,快速流感分子检测可能是门诊患者的更好选择。
当流感病毒检测结果会影响临床管理决策(是否启动抗病毒治疗和使用抗生素,是否进行下一步的实验室检查或公共卫生防范措施)时,应对患者进行流感病毒检测。是否进行流感病毒检测与流感感染的怀疑程度,当地流感流行情况以及用于检测流感病毒的方法的敏感性和特异性有关。检测标本的收集取决于所用特定流感检测方法规定的标本类型,患者的接受程度和疾病严重程度。流感病毒检测方法的选择取决于临床环境和检测手段的性能。临床医生应该了解流感病毒在当前就诊的患者群体中的流行情况,以便于识别流感病毒感染,了解流感检测方法的局限性,并正确解释检测结果,尤其是阴性结果。
卓诚惠生——追求品质卓越,致力健康事业
了解更多资讯,请识别下方二维码,关注卓诚惠生~